膵臓の病気 はじめに
当院では膵疾患診療に関係する診療科(肝胆膵・移植外科、消化器内科、腫瘍内科、放射線治療科、放射線診断科)が一同に会するカンファレンス、「膵臓がんユニット」(いわゆるキャンサーボード)を週1回開催しており、各診療科間の連携が非常に密であり、診断から治療まで専門性の高い診療を迅速に行うよう努めています。
特に膵癌治療においては、複数の診療科で取り組む治療(集学的治療)を多く行っており、手術を担当する当科では標準的な手術から、高度進行癌に対する血管合併切除を伴う拡大手術、また手術の傷(きず)が小さく、からだに負担が少ないと考えられている低侵襲膵手術(腹腔鏡下膵頭十二指腸切除術を含む腹腔鏡下膵切除やロボット支援下膵切除)まで幅広く取り組んでいます
肝胆膵・移植外科は、豊富な経験かつ高い技術を持つ外科医が多数所属しています(肝胆膵外科高度技能専門医8名・指導医1名)。
また、全国的に見てもまだ非常に取得者数の少ない膵臓分野 (消化器・一般外科) での内視鏡外科学会技術認定医(長井和之)も在籍しており、患者さんにとって負担の少ない腹腔鏡下膵手術(腹腔鏡下膵頭十二指腸切除術、腹腔鏡下膵体尾部切除術、腹腔鏡下膵腫瘍核出術 等)に積極的に取り組んでいます。また、2023年からダヴィンチによるロボット支援下膵切除を開始しています。
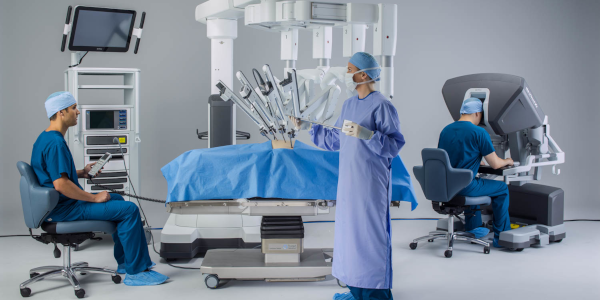
Intuitive社 提供
ダヴィンチによるロボット支援下手術では、小さな傷口で、高画質の拡大視野のもと、正確で微細な動きができるロボットの鉗子によって、出血が少なく、より正確な切除、手術が可能と期待されています。
ご興味のある方は担当医までお気軽にお問い合わせください(担当:長井和之など)。
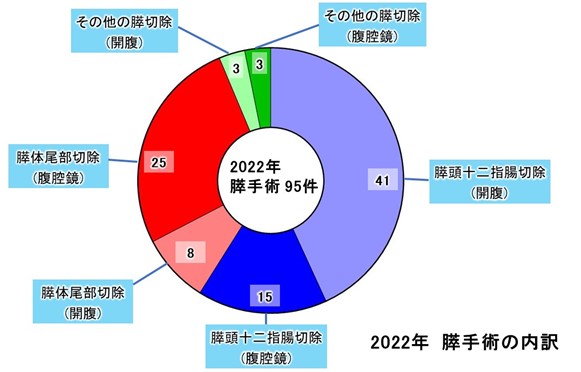
膵臓 手術症例数
※クリックすると拡大できます
膵臓外科が担当する主な病気
膵臓外科が担当する主な病気は膵臓に出来る悪性腫瘍(がん)です。
その他、近傍にある十二指腸の腫瘍も扱っています。
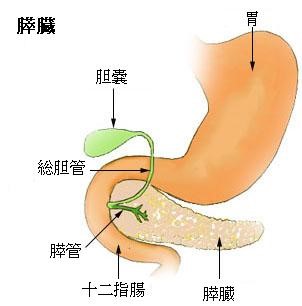
膵臓とは
- 消化液を分泌する外分泌組織
- インスリンなど血糖をコントロールするホルモンを分泌する内分泌組織
から成っており、それぞれ悪性腫瘍ができます。
膵癌(膵がん)
- 膵がんは、消化液を分泌する外分泌組織から発生する癌です。
- 膵内分泌腫瘍(NET/NEN)は、ホルモンを分泌する内分泌組織から発生する癌です。
- 由来がはっきりしない腫瘍としてSPNや、SCNおよびMCNといったのう胞性疾患(粘液など液体のたまった袋状のもの)があります。
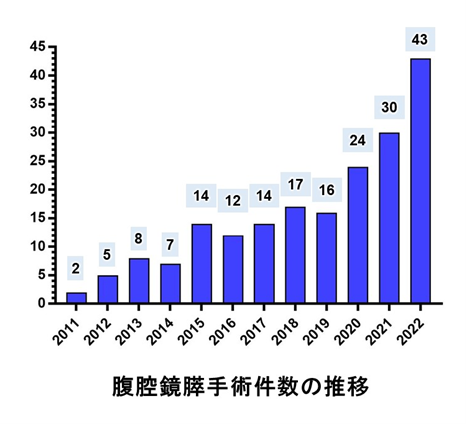
私たちは年間約70~80例の膵臓手術を行っており、全国でも有数の手術経験を有しています。
多数の肝胆膵高度技能専門医が在籍し、高難度の手術に積極的に取り組んでいます。
一部の膵がんや後述する他の膵腫瘍に対しては、技術認定医の指導のもと、低侵襲な腹腔鏡手術を積極的に行っています。
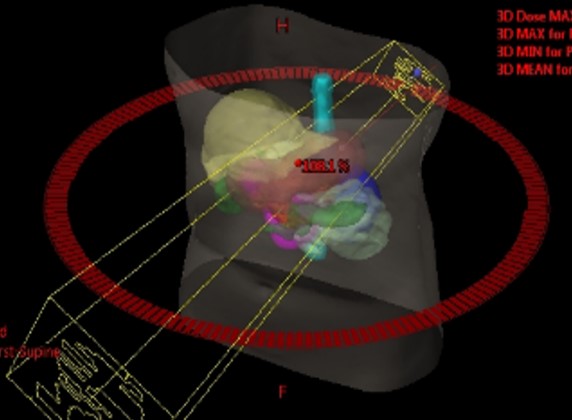
放射線治療では、精度の高い放射線治療システムを活用し、緻密な治療計画に基づいた侵襲の少ない治療を行っています。特に、動体追尾照射法と強度変調放射線治療(IMRT)を導入し、良好な局所制御効果を得ることに成功しています。
化学療法(抗がん剤治療)では、エビデンスに基づいて種々の抗がん剤を用いた全身化学療法を行うとともに、がんクリニカルシーケンス検査(自費診療)を利用したゲノム医療も実施しています。
また黄疸、胆管炎や腹痛など、疾患に関連した様々な症状や問題に対しては、消化器内科など他の科と綿密に連携し、患者さんのQOLの改善にもあたっています。
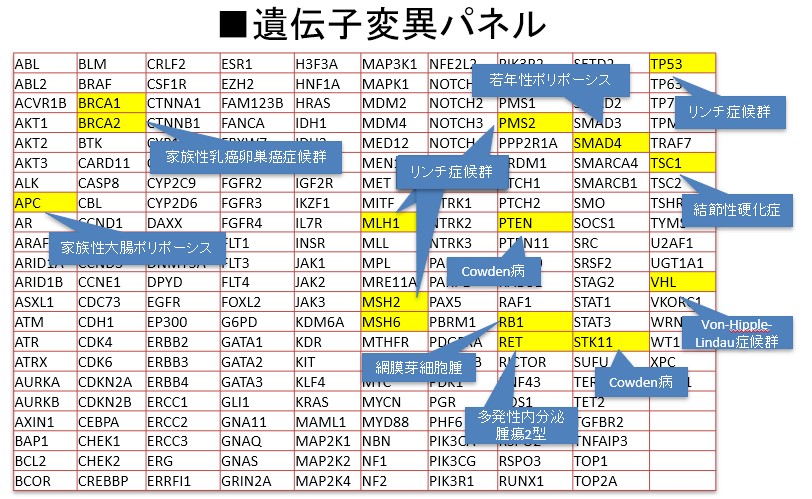
家族性膵癌の患者さんと家族には、認定遺伝カウンセラーが対応する体制も整えています。
a)どんな病気か
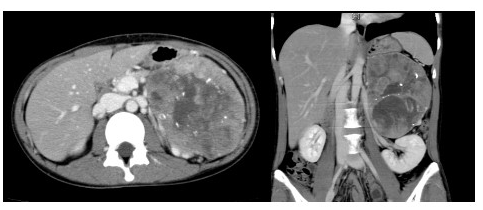
膵臓は、胃の裏側にある長さ約20cmの細長い臓器です。
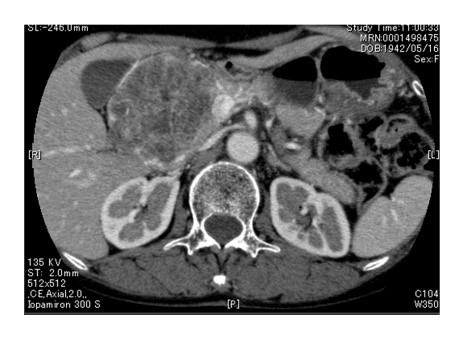
「膵がん」とは、膵臓から発生した悪性の腫瘍のことを指します。近年、膵がんと診断される人は増加傾向にあり、2017年の全国統計では膵がんは、肺がん、大腸がん、胃がんに次いでがんによる死亡数が4番目に多いがんでした。
腹痛・背部痛、食欲の低下、黄疸(皮膚や尿が黄色、橙色になります)、体重の減少、糖尿病の発症や悪化などをきっかけにエコーやCTなどで見つかることが多く、内視鏡的逆行性膵管造影検査 (ERCP) や超音波内視鏡(EUS) による細胞診・組織診で診断が確定します。
他のがんと同様、早期発見が大事ですが、膵がん発見に有効な検診は今のところありません。
| ステージ(病期)分類:日本膵臓学会(膵癌取扱い規約 第7版) | |||||||||
| 腫瘍の大きさ、状態 (T) | リンパ節転移 (N) | ほかの臓器に転移がある(M1) | |||||||
| なし (N0) | あり(N1) | ||||||||
| T1 | 大きさ 2cm以下で膵臓内に限局 | IA | IIB | IV | |||||
| T2 | 大きさ 2cmを超えているが膵臓内に限局 | IB | |||||||
| T3 | がんは膵臓外に進展しているが、腹腔動脈や上腸間膜動脈に及ばない | IIA | |||||||
| T4 | がんが腹腔動脈もしくは上腸間膜動脈へ及ぶ | III | |||||||
| ステージ(病期)分類:UICC 8版 | |||||
| 腫瘍の大きさ、状態 (T) | リンパ節転移 (N) | ほかの臓器に転移がある (M1) |
|||
| なし(N0) | あり | ||||
| 1~3個 (N1) | 4個以上 (N2) | ||||
| T1 | 大きさ 2cm以下 | IA | IIB | III | IV |
| T2 | 大きさ 2cmを超えているが4cm以下 | IB | |||
| T3 | 大きさ 4cmを超えている | IIA | |||
| T4 | がんが腹腔動脈、上腸間膜動脈、もしくは総肝動脈へ及ぶ | III | |||
b)どんな人に多いか
家族に膵がん患者がいる人(家族性膵癌など)、稀な遺伝性疾患を有する人(遺伝性膵炎、Peutz-Jeghers症候群、遺伝性非ポリポーシス大腸癌など)、また糖尿病、肥満、慢性膵炎、喫煙、アルコール摂取などとの関連が報告されています。
ほかに、膵臓にのう胞がある人や膵管に拡張が見られる人に膵がんの発生が多いことが知られており、慎重な経過観察が必要な場合があります。上記に該当する方はお気軽にご相談下さい。
c)どんな治療法があるか
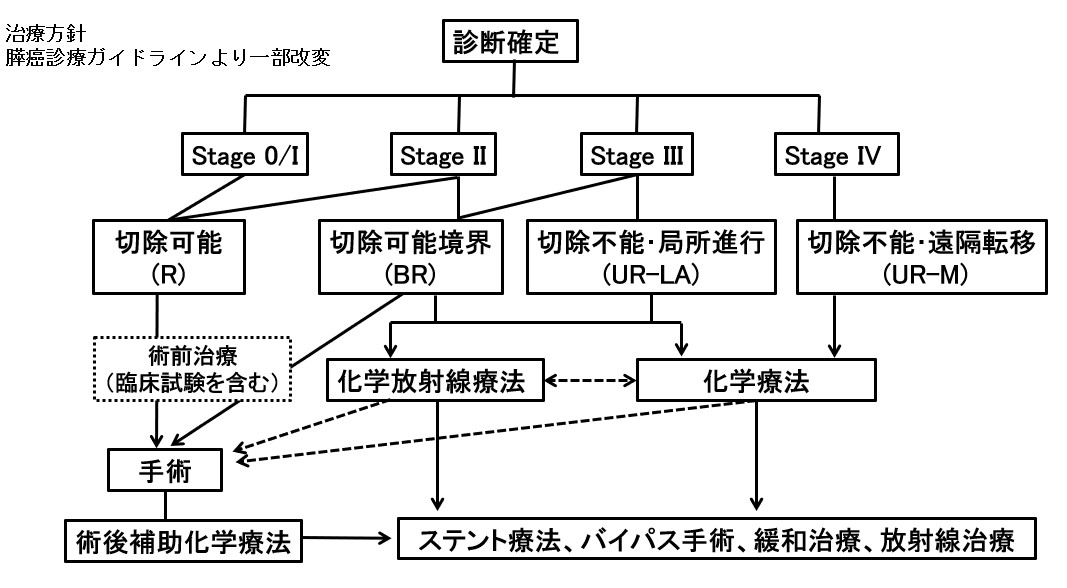
膵がんの治療法は、「手術」とそれ以外の「非手術治療」に大きく分けられます。
非手術治療には、化学療法(抗がん剤による治療)と放射線療法、などがあります。放射線療法には通常抗癌剤が併用されます。
また治療は、根治(完治)を目指したもののほか、がんに伴う症状や、精神・心理的苦痛、治療によって起こる副作用に対して、予防や症状の緩和、軽減を目的として行う治療(支持療法と呼ばれます)があり、必要に応じて両者は並行して行うことが多いです。
d)治療法の選択
近年、膵がん治療にも大きな進歩がみられますが、現在のところ治療法の中心は手術です。
膵がんの治療法は、がんの進行の程度(ステージや病期)、患者さんの年齢や併存疾患、身体的な状態、症状の有無・程度などをもとに、そして患者さん、ご家族の希望に基づいて決めていきます。
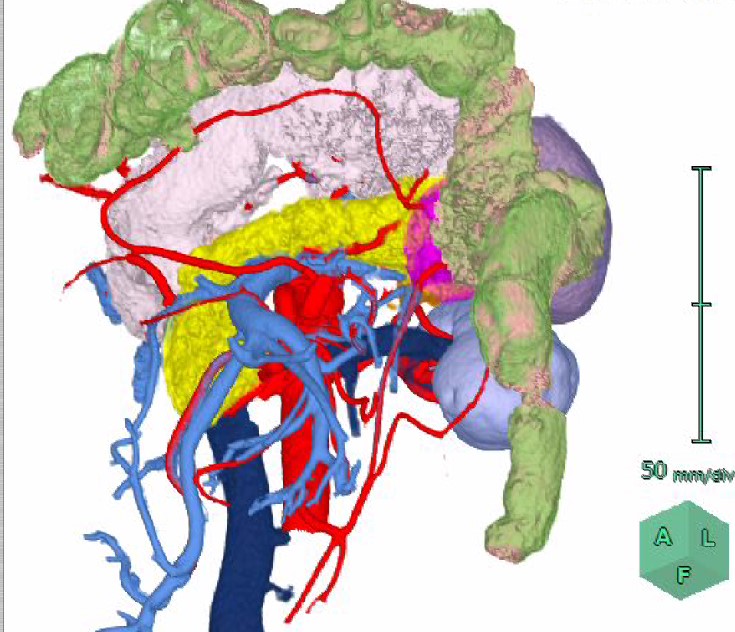
がんの進行の程度は、CT、MRI、FDG-PETなどの画像検査によって、がんの大きさ、周囲の血管や臓器との関係、他の臓器やリンパ節への転移の有無・程度など評価します。
膵がんに対する手術法は、一般に膵頭十二指腸切除、膵体尾部切除、膵全摘術などがありますが、いずれも高度な技術を要するもので手術時間も5~10時間程度かかります。
私たちは、手術前に撮影するCT画像から3D画像を作成し、手術前にシミュレーションをしっかり行うことで、難度の高い手術をより安全に行えるように努めています。
一方で、がんの病状から手術が難しい場合や患者さんの希望により化学療法(抗癌剤治療)や放射線療法が選択できます。また、これらの治療法を組み合わせる方法(集学的治療といいます)を行っています。
京都大学医学部附属病院では、私たち肝胆膵・移植外科の医師が手術を担当しますが、すべての膵がん患者さんの治療方針について膵がんユニット(http://www.cancer.kuhp.kyoto-u.ac.jp/?p=18) にて、多職種の専門家が協力し、速やかに治療方針を決定するとともに京都大学として最も効果的な集学的治療を円滑に進めます。
膵がんユニットカンファレンスでは、私たち肝胆膵・移植外科の医師の他、消化器内科、腫瘍内科(抗癌剤治療を専門とします)、放射線治療科、放射線診断科の各医師が参加し、それぞれの患者さんにとって最適な治療選択肢を提示します。
II. 神経内分泌腫瘍
京都大学医学部附属病院では、多数の科のNET/NEN担当医が一同に会してNET/NENの患者さんの診断、治療法を検討するNETユニットを開催しており、それぞれの患者さんに適した総合的な治療法を提供しています。
また、全国のNET専門病院と連携して積極的な情報交換を行っています。
毎週火曜日にはがん診療部のNET外来にてNET/NENに特化した診療を行っています。
どんな病気か
神経内分泌腫瘍(neuroendocrine tumor/neoplasm: NET/NEN)はホルモンを分泌する全身の内分泌組織から発生し、増殖する腫瘍です。
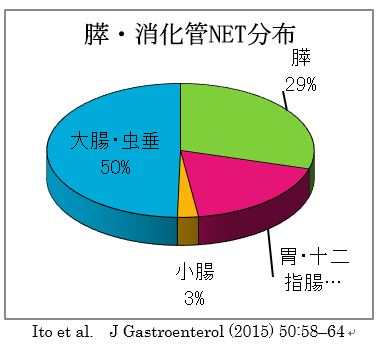
一番多い発生部位は肺で、次いで直腸、膵臓、十二指腸です。日本では10万人あたり6人の発生率で、消化器癌の発生率の約1/20です。
一般的に良性と思われがちですが、基本的には転移をする悪性腫瘍で、悪性の度合いが良いものから悪いものまで幅広いという特徴があります。
Ito et al. J Gastroenterol (2015) 50:58–64
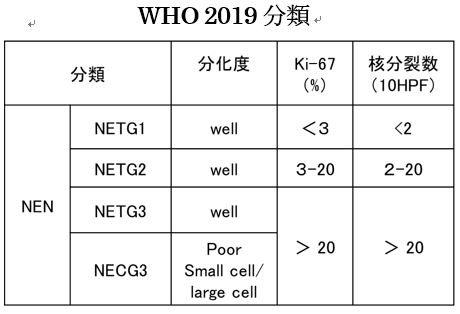
NENの悪性度は、増殖力マーカーであるKi67のパーセントで分類され、生存率と関係します。
(WHO分類2019)
WHO 2019分類
Pape UF et al. Cancer. 2008 Jul 15;113(2):256-65
どんな人に多いか
NET/NENの90%以上は単発で遺伝的背景がなく発生し、どの様な人に発生しやすいか現在のところ分かっていません。
一方、5-10%の人には遺伝子疾患の背景があり、NETの診断から見つかることもあります。
その場合には治療方針も通常と異なり、遺伝性疾患の治療も必要となることがあります。MEN1(多発性内分泌腫瘍症1型)、VHL(フォンヒッペルリンドウ病)が代表的ですが、内分泌内科、遺伝相談室など多くの科にわたる診察が必要です。
オクトレオスキャン
京都大学医学部附属病院では様々な科によりNETに特化したキャンサーボード(NETユニット)を構成し、オクトレオスキャンなどNET特有の画像診断も駆使しながら、幅広い視点から連係のとれた診療を行っています。
どんな治療法があるか
大きく分けて、外科治療、局所治療、薬物療法の三つがありそれぞれを組み合わせる集学的治療が重要です。
外科治療
NEN/NET治療の第一選択は切除(内視鏡下切除、外科切除)で、腫瘍を全て取りきれる場合には最も効果の高い治療です。肝転移と言った遠隔転移を有する場合でも腫瘍の進行度、腫瘍の性格を考慮して切除を行うことがあります。外科切除で腫瘍を取りきることが難しい場合でも可能な限り切除を行ういわゆる減量手術を行うことで機能性症状の緩和や生命予後の延長を図ることがあります。
局所療法
NET/NENでは80%以上が肝臓に再発あるいは転移します。外科切除により全て取り切ることができない場合、カテーテルを用いて兵糧攻めを行う塞栓療法(TACE)、直接針を刺して腫瘍を高温で焼くラジオ波焼灼術(RFA)などの局所療法を行います。
薬物療法
近年、膵・消化管原発の神経内分泌腫瘍を中心に新たな治療薬を用いることができるようになり、これまで治療が難しかった患者さんにも以下のような効果のある治療法が出てきました。
- ソマトスタチンアナログ(オクトレオチド、ランレオチド)
- エベロリムス
- スニチニブ
- ストレプトゾシン
- 放射性核種標識ペプチド(PRRT)
PRRTとは、NETの受容体によく結合する物質に放射性物質(ラジオアイソトープ)を結びつけた薬剤を患者さんに注射し、体内に集まった放射性物質で治療する方法です。
欧米では広く行われていますが、日本では、現在、臨床試験において、その安全性、有効性を確認しているところです。当院でも緊密に連携をとり、必要時ご紹介しています。
d)治療法の選択
現在、遠隔転移のNET/NENに対して、外科治療を含めて局所療法、薬物療法は、どの様に使い分けるのか、どの順番が良いかは明確な基準はありません。
その原因として、NET/NENはゆっくり進行する患者さんから急速に進行する患者さんまで様々で、さらに遺伝子疾患の背景がある患者さんとそうでない患者さんでも治療方針が異なると言った病気の幅広さがあります。
従って、それぞれの患者さんで適切な治療を選択する必要があり、また、治療選択肢が多いことから様々な治療法に精通した専門医集団によるいわゆる“オーダーメイド”な治療を行うことが非常に重要です。
Ⅲ. 膵嚢胞性腫瘍
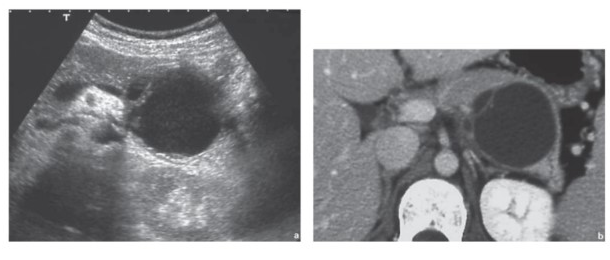
どんな病気か
粘液など液体のたまった袋状の形をとる病気で、代表的な膵のう胞性腫瘍には膵管内乳頭粘液性腫瘍(intraductal papillary mucinous neoplasm:IPMN)、mucinous cyst neoplasm (粘液嚢胞性腫瘍:MCN)、serous cyst neoplasm (漿液嚢胞性腫瘍:SCN)、solid pseudopapillary neoplasm (SPN)などがあります。
また、 前述の膵神経内分泌腫瘍や特殊な膵癌なども液体のたまりを作り、膵のう胞性腫瘍と診断されることがあります。
のう胞性腫瘍の悪性度は様々ですので、適切な治療を行うためには、できる限り正確な診断が必要です。
IPMN
どんな人に多いか
IPMNは嚢胞性腫瘍の中では、最も多くみつかります。
比較的高齢の方で多くは無症状です。
他の病気のために撮影されたエコーやCTなどでたまたま発見されることが多いです。
MCNは、IPMNに次いで代表的な粘液産生性ののう胞性腫瘍です。
40~50代女性の膵体尾部に好発するとされ、主膵管と交通がないことが特徴ですが、一部、主膵管と交通がある場合もあります。
SCNは、膵嚢胞性病変の約10-16%を占めます。
古くは中年女性の膵体尾部に好発するとされていましたが、膵頭部にも認められ、男性例も少なくありません。
多くが無症状で、検診や他疾患の精査中などに診断されることが多く、基本的には良性腫瘍です。
SPNは、膵悪性腫瘍の0.2-2.7%のみを占める比較的稀な膵腫瘍です。
細胞の起源は不明であり、日本語名では「充実性偽乳頭状腫瘍」と訳されています。
20-30歳は平均発見年齢で、女性の割合が87.8%を占めると報告されています。
発生部位としては体尾部が多いとされますが、膵頭部での発生も少なくありません。
約6割が腹痛を機に発見されます。疾患概念の整理や、画像診断の進歩により、近年診断頻度が増加してきているとされています。
どんな治療法があるか
SCNの典型例や後述するIPMNで悪性のリスクの少ないもの以外の腫瘍は原則的には外科手術が推奨されています。
一般的に嚢胞性膵腫瘍は悪性であっても、膵がんと比べると悪性の程度が低いことが多いと考えられており、私たちは、のう胞性膵腫瘍には積極的に腹腔鏡下手術(次項③)を行い、患者さんの負担をできるだけ少なくしたいと考えています。
Ⅳ. 手術について
手術の方法には、膵臓の頭部または尾部を切除する方法があり、また、手術を開腹で行う場合と、腹腔鏡下の内視鏡で行う場合がありますので、それらの概要について説明します。
患者さん一人ひとりの病状や全身の状態により、手術の必要性や意義が異なりますので、私たちは患者さんのお考えやご希望を考慮した治療を選択することを心がけています。
1)手術の方法
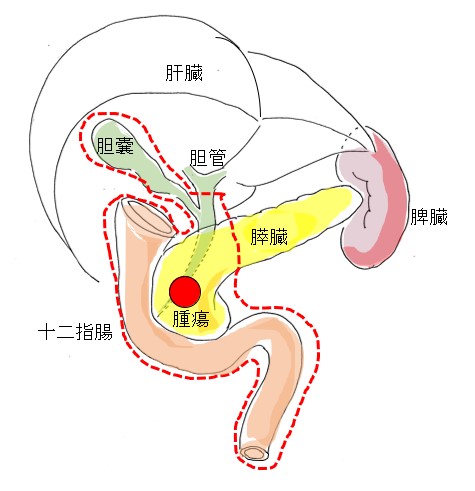
①膵頭十二指腸切除術
腫瘍が、膵臓の頭の部分(膵頭部)にできている場合に実施する手術です。
胃全体と幽門(十二指腸につながる胃の出口)を残す幽門輪温存膵頭十二指腸切除術と呼ばれる手術、あるいは胃の大部分を残す亜全胃温存膵頭十二指腸切除術と呼ばれる手術を行っています。
また、がんは、まわりの組織に転移しやすいので、転移する可能性のある領域リンパ節と呼ばれるリンパ節も併せて切除されます。
肝臓につながる太い血管(門脈)にがんが浸潤している場合は、門脈もあわせて切除します。
- 膵頭十二指腸切除の切除範囲(左)
- 再建図(右)
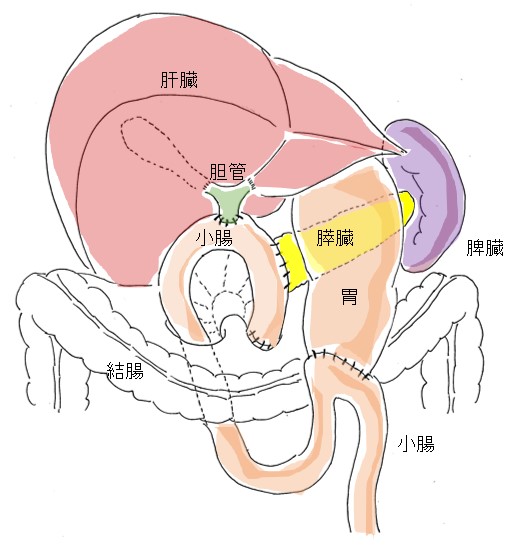
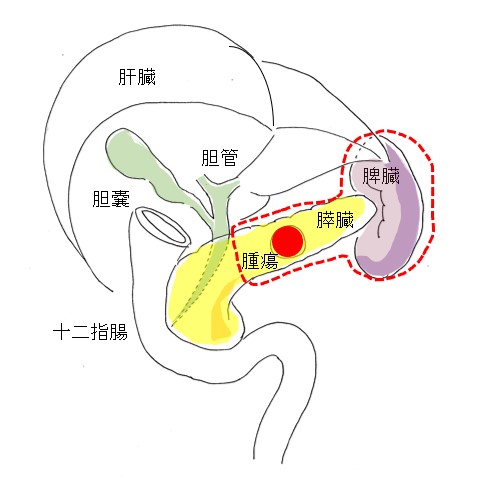
②膵体尾部切除術
腫瘍が、膵臓の体部・尾部の部分にできている場合に実施する手術です。
膵がんのまわりのリンパ節や、脾臓も同時に摘出します。
腫瘍ができている場所や大きさなどによって、左の副腎やその他の臓器を切除する場合もあります。
なお、膵癌以外の悪性度の低い腫瘍の場合は、脾臓を切除しないこともあります。
また膵臓の切除も、一部分のみとすることもあります。
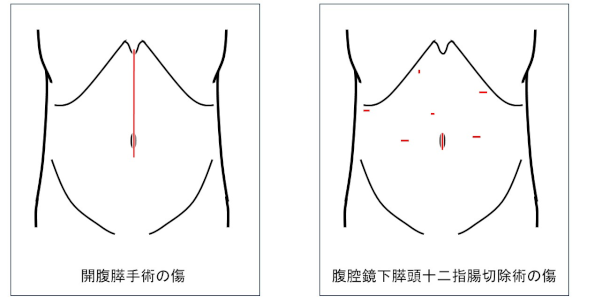
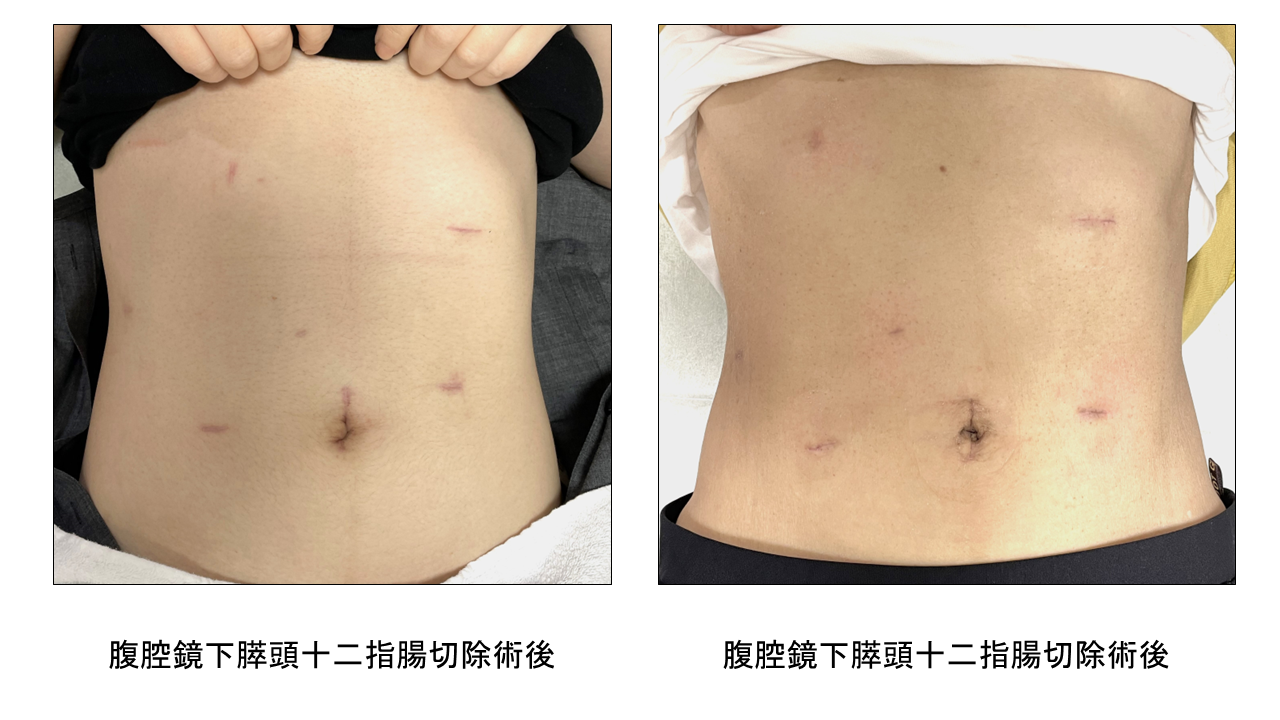
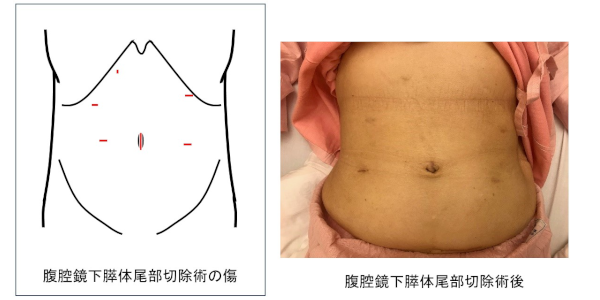
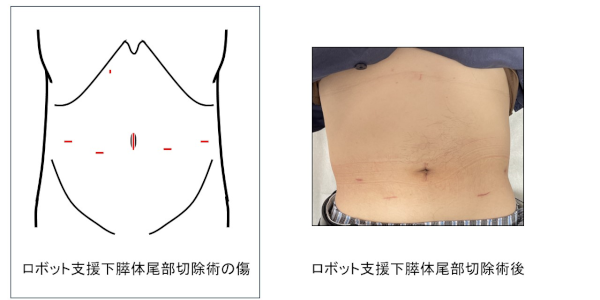
③からだに負担の少ない膵手術(低侵襲膵手術:腹腔鏡下膵頭十二指腸切除を含む腹腔鏡下膵切除やロボット支援下膵切除)
手術の傷(きず)が小さく、からだに負担が少ないと考えられている手術のことを低侵襲(ていしんしゅう)膵手術といいます。
2012年より膵臓領域でも腹腔鏡といって、お腹に小さい穴をあけてトロッカーという筒状の器具をいれ、カメラを見ながら手術する方法が保険収載となりました。
肝胆膵・移植外科に内視鏡外科学会技術認定医が在籍し、患者さんにとって負担の少ない膵手術として積極的に腹腔鏡下手術(腹腔鏡下膵頭十二指腸切除術、腹腔鏡下膵体尾部切除術、腹腔鏡下膵腫瘍核出術 等)に取り組んでいます。
また、2023年からダヴィンチによるロボット支援下膵切除を開始しています。
詳細につきましては、担当医までお気軽にお問い合わせください(担当:長井和之など)。
各手術方法別の腹部の傷(きず)